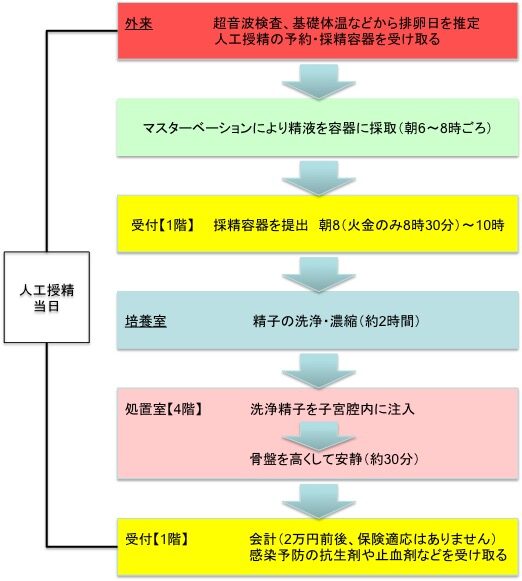
検査や治療中に、ホルモン値の測定(血液検査)を再々お願いすることがあります。
「何故そのような検査をするのか」「結果はどうであったか」など、できるだけわかりやすい説明を心がけていますが、なかなか皆さんにはわかりにくいことが多いと思います。
この場を借りて、少しでも皆さんのご理解の助けになることを願っています。
<本日の質問>
ホルモン検査はどうしてするのでしょうか?
<回答>
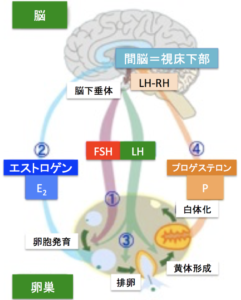
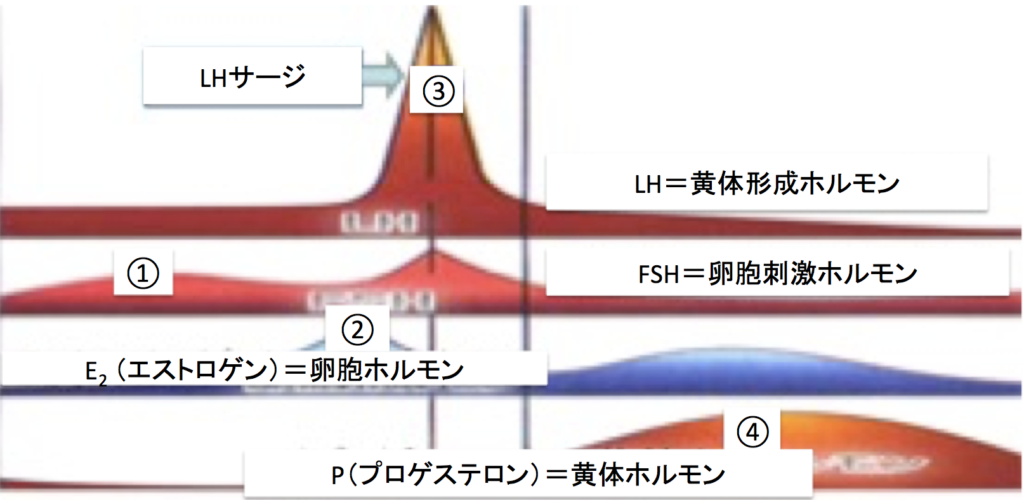
女性の生理周期に直接関連の深いホルモンを分泌する器官は脳(視床下部や下垂体)や卵巣で、これらから分泌されるホルモン同士が相互に作用して、生理周期を調節しています(図1)。
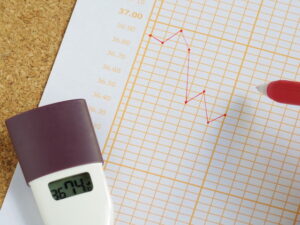
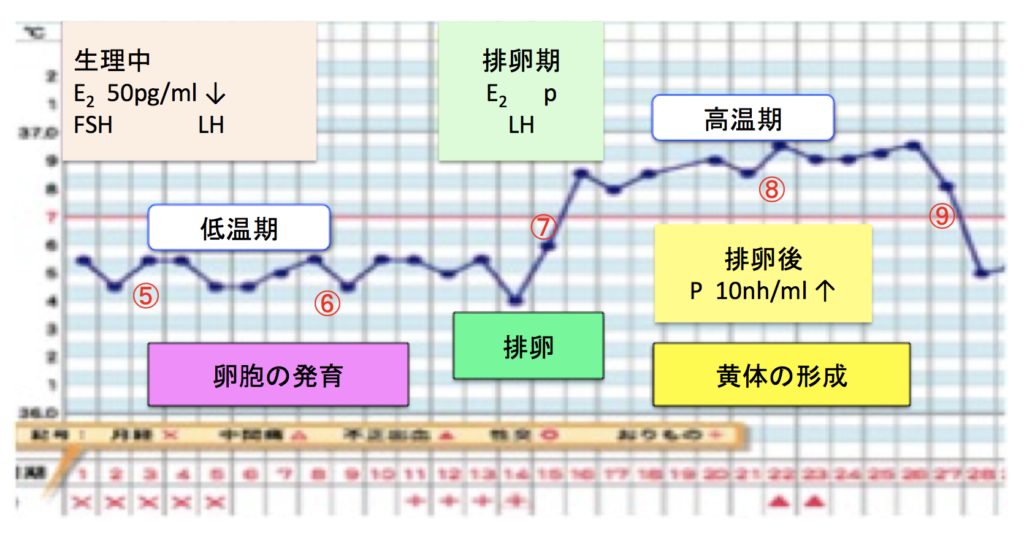
実際にどのように調節しているのか、皆さんが毎日つけておられます基礎体温(図2)とホルモン分泌の変化(図1、図3)をあわせてみていきましょう。
I.低温期=卵胞の発育
低温期(図2⑤~⑥)では、脳下垂体から分泌されるFSH(卵胞刺激ホルモン)(図1①、図3①)によって、卵巣において卵胞(卵子の入っている袋)が刺激され、卵胞が発育します。
この過程では、卵胞内の卵子の周囲にある細胞から分泌されるエストロゲン(卵胞ホルモン、E2)が増加し、卵胞内の卵子が成熟していきます(図1②、図3②)。
II.排卵
卵胞径が約20mmになると、E2の分泌がピークに達し(図1②、図3②)、脳下垂体との相互作用により、脳下垂体からのLH(黄体形成ホルモン)の急激な分泌(LHサージ)がおこります(図1③、図3③)。
これによって卵子が最終的に受精可能な状態まで成熟し、LHサージ開始から1〜2日以内に排卵がおこります。排卵された成熟卵子は卵管内の精子と受精します。
この後卵胞は、LHの刺激により黄体(おうたい)とよばれる構造物に変化し、プロゲステロン(黄体ホルモン、P)とE2を分泌し始めます(図3④)。Pにより体温が低温期から高温期に移行します(図2⑦)。
III.高温期=黄体の形成
黄体からのPの分泌によって高温期が維持されます(図1④、図2⑧、図3④)。この時期には、受精から4~5日かけて卵管から子宮内に運ばれた受精卵が子宮内膜に着床します。Pは子宮内膜に働き、着床した受精卵の発育を助けます。
P値は、排卵後1週間頃にピークとなり、着床(妊娠)していなければ低下します。Pの低下によって、体温が低下し(図2⑨)、月経がはじまります。
ホルモン検査の時期と主な目的
従ってホルモン検査を行うときは、その時期によって、実施する目的は異なります。
また体調と同じように、卵巣の状態も毎周期違っていますので、検査は妊娠するまで続きます。
1)生理中(図2⑤)
この周期で発育することができる小さい卵胞が卵巣にみえるスタート地点です。E2、FSH、LH値などを測定します。
E2値はスタート地点の卵巣(卵胞)の状態を反映し、通常50pg/ml以下です。高めの状態だと、成熟した卵子が育ちにくい可能性があります。
FSHやLH値からは、卵巣機能や排卵障害(たとえば多嚢胞性卵巣PCOなど)をみることができます。
2)排卵後(図2⑧)
受精した卵子が子宮内膜に着床し発育する重要な時期で、この時期にはP値を測定します。Pは子宮内膜を着床および妊娠に適した状態にし、妊娠継続に不可欠なホルモンです。ピーク時のP値は10ng/ml以上必要といわれています。
3)排卵期(図2⑦)
排卵時期にE2やP(ときにLH)値を検査することがあります。主な目的は、これまで準備してきた卵胞(卵子)の質や成熟の度合いをみるため、また排卵のタイミングをみるために行います。